Ревматоидный артрит (РА) — это хроническое воспалительное заболевание суставов неизвестной этиологии, которое имеет разнообразное клиническое течение и характеризуется прогрессирующей деструкцией синовиальных суставов, сопровождающееся деградацией хряща и кости, с возможным распространением вне костно-мышечной системы (кожный васкулит, вторичный синдром Шегрена, амилоидоз и др.).
Пик начала заболеваемости ревматоидным артритом приходится между 45 и 65 годами. Женщины подвержены этой болезни в 2-3 раза чаще, чем мужчины. Если своевременно не записаться на прием к врачу-ревматологу, то уже в первые 10 лет после начала заболевания можно стать полностью нетрудоспособным. Как показывает практика, более 40% пациентов получают инвалидность в первые 10 лет течения заболевания на фоне отсутствия грамотной терапии.
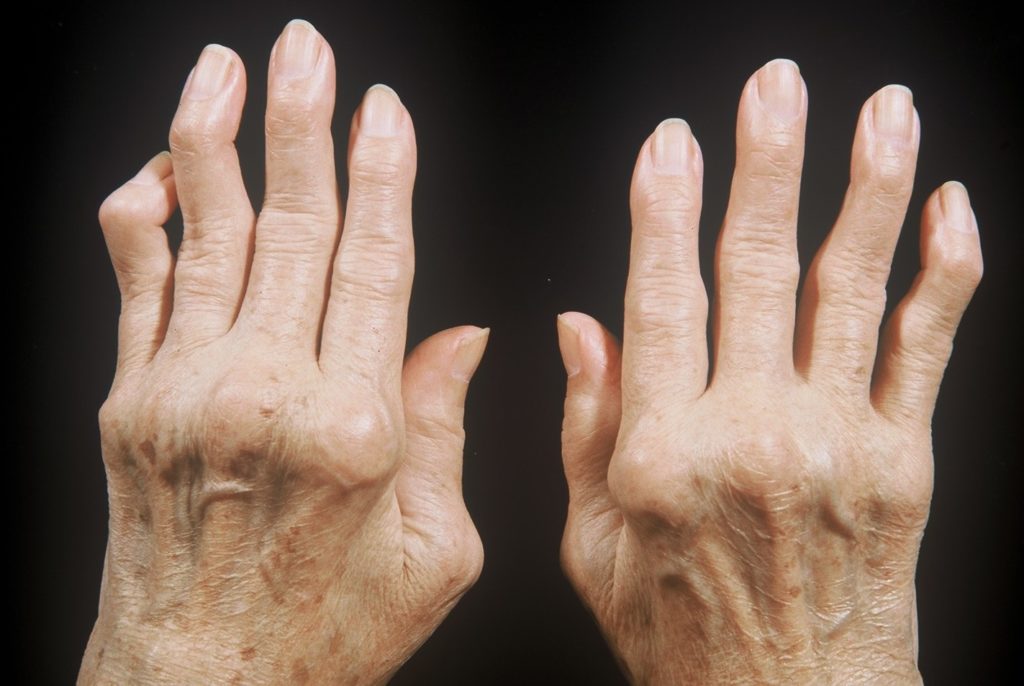
Иммунная система человека вырабатывает антитела (белки), которые борются с вирусами и бактериями, а также чужеродными веществами. При ревматоидном артрите происходит продуцирование антител против здоровых клеток и тканей организма. Их называют аутоантителами. Возникает воспалительный процесс внутри сустава, при котором синовиальная оболочка утолщается и становится более плотной (паннус), а сам сустав припухает. По мере роста «панусса» происходит деформация суставного хряща, что приводит к ослаблению связок, сухожилий и мышц, а в самых запущенных случаев к лизису (растворению) головок костей. На этом фоне кости, формирующие сустав, начинают деформироваться и разрушаться.
При тяжелых формах ревматоидного артрита на фоне неконтролируемого воспалительного процесса дистальные отделы костей начинают сближаться друг с другом и частично соединяются, вызывая так называемый анкилоз. Сустав теряет свою функцию, формируются стойкие деформации (их называют «лебединой шеей» и «бутоньеркой»), а также заметно ухудшается функциональная способность человека, влияющая на качество его жизни.
Причины возникновения ревматоидного артрита
К основным причинам возникновения ревматоидного артрита можно отнести наследственную предрасположенность, а также наличие хронических инфекций в организме в стадии обострения (как вирусной, так и бактериальной этиологии). Спровоцировать болезнь могут различные окружающие факторы: стресс, интоксикация, гиперинсоляция (воздействие солнечных лучей), переохлаждение, тяжелые инфекционные процессы, введение различных адьювантов (филлеров, установка силиконовых имплантов) и т.д.
Клиническая картина ревматоидного артрита
Ревматоидный артрит наиболее часто протекает с симметричными артритами мелких суставов — чаще всего страдают суставы стоп и кистей. Также возможно поражение и крупных суставов. У пациента возникают боли, припухлость, отечность, покраснение, локальное повышение температуры и нарушение функции. Утром появляется ощущение скованности, а в течение дня — усталость, недомогание, а порой и повышение температуры тела до субфебрильных значений.
При ревматоидном артрите возможно повреждение внутренних органов человека (в диагнозе будет указано в разделе системные проявления) — почек, печени, селезенки, легких и плевры, кожи, периферической и центральной нервной системы. Самым благоприятным системным проявлением, не влияющим на функцию органов, являются ревматоидные узелки. Они могут локализоваться под кожей на разгибательных поверхностях суставов, а иногда даже в легких. Такая патология затрагивает примерно 25% от всех больных ревматоидным артритом, в особенности тех пациентов, у которых не достигается низкая активность или ремиссия ревматоидного артрита.
Еще одно наиболее частое проявление, которое выявляется примерно у трети пациентов с ревматоидным артритом, связано с поражением слизистых оболочек, чаще всего ротовой полости или глаз. Данное состояние именуется синдромом Шегрена. При выявлении у пациента иммунологических маркеров или наличии характерных изменений по биопсии малой слюнной железы, вместо синдрома, будет диагностирована болезнь Шегрена.
У пациентов с ревматоидным артритом возможно поражение сердца — перикардит (воспаление сердечной сумки). По имеющимся данным литературы в целом у всех людей с ревматоидным артритом вероятность возникновения заболеваний сердечно-сосудистой системы в 2 раза выше, чем у человека без данной болезни.
Наиболее частыми вариантами поражения системы кроветворения при ревматоидном артрите являются анемия хронического воспаления (около 25% случаев). Данный тип анемии характеризуется прогрессированием на фоне воспалительного процесса. Лечение такой анемии отдельно от ревматоидного артрита малоэффективно, потому что без купирования воспалительного процесса и подбора патогенетической терапии ревматоидного артрита анемия будет сохраняться вне зависимости от приема железа, фолиевой кислоты и переливаний крови.
Диагностика ревматоидного артрита
Диагноз ревматоидного артрита может заподозрить как сам пациент, так и врач любой специальности, однако наверняка поставить данное заболевание и назначить корректную терапию может только врач-ревматолог. Основанием для постановки данного диагноза является комбинация нескольких из следующих характерных симптомов:
- наличие утренней скованности у пациента (на протяжении более 1 часа);
- отечность и припухлость суставов на протяжении более 6 недель;
- результаты лабораторных исследований: ускорение СОЭ, повышение титра С-реактивного белка, ревматоидного фактора, антител к циклическому цитрулиновому пептиду;
- результаты УЗИ и МРТ суставов (в случаях, когда эти исследования необходимы на ранних стадиях заболевания);
- рентгенография суставов.
В особенности важно предоставить результаты оценок СОЭ и СРБ.
- Для первичной диагностики ревматоидного артрита необходимы результаты скорости оседания эритроцитов (СОЭ), С-реактивного белка (СРБ), ревматоидного фактора (РФ) и антител к циклическому цитрулинированному пептиду (АЦЦП).
- Для уточнения наличия противопоказаний для назначения терапии ревматоидного артрита необходимы результаты клинического анализа крови с развернутой лейкоцитарной формулой, биохимического анализа крови (АЛТ, АСТ, билирубин, креатинин, мочевина), общего анализа мочи.
- Также на прием предпочтительно взять результаты рентгенографии и сами рентгенограммы (снимки на любых видах носителей кроме бумажного) кистей и стоп, а также данные МРТ и УЗИ суставов, если они ранее выполнялись.
Обязательно сообщайте ревматологу о своих хронических заболеваниях, а также о терапии, которую вы получаете на регулярной основе. Если вы не помните какие препараты вы регулярно принимаете, то лучше выписать их названия и дозировки перед приходом к ревматологу, чтобы время приема было максимально эффективно потрачено на обсуждение вашего заболевания и возможности его лечения.
Лечение ревматоидного артрита
Всем пациентам с подтвержденным диагнозом ревматоидный артрит необходимо регулярно наблюдаться у лечиться ревматолога. Наиболее благоприятно течение заболевания у пациентов, которым был поставлен диагноз и назначена патогенетическая терапия в первые 6 месяцев от начала суставного синдрома. Задержка терапии на 12 и более месяцев значительно снижает вероятность благоприятного прогноза данного заболевания.
Лечение ревматоидного артрита происходит с назначением базисных противовоспалительных препаратов. К ним относятся: метотрексат («золотой стандарт» — препарат первой линии, имеющий наибольшую эффективность у большинства пациентов), сульфасалазин, лефлуномид). В редких случаях могут быть назначены гидроксихлорохин, азатиоприн и другие. Каждый из препаратов имеет свои показания и противопоказания, в чем индивидуально разберется специалист при их назначении. Препараты помогают купировать симптомы болезни (убрать боль, скованность и припухание), а также предотвратить структурное прогрессирование и как следствие деформации костей и потерю функции. Такая терапия положительно влияет на качество жизни человека и прогноз заболевания. Еще раз отметим, что любой противоревматический препарат можно принимать только по назначению врача-ревматолога.
Терапия базисными противовоспалительными препаратами (БПВП) — довольно долгий процесс, например, некоторые пациенты принимают их пожизненно. Основная задача – это достижение и поддержание ремиссии, сохранение качества жизни и предотвращение формирования стойких деформаций суставов. В редких случаях на короткий период в варианте bridge-терапии (согласно клиническим рекомендациям не более 2 недель приема) могут быть назначены глюкокортикостероидные препараты (ГКС). Они обладают мощным и быстрым противовоспалительным эффектом, однако они только снимают симптомы, но не лечат само заболевание (иммунная система остаётся такой же агрессивной). Не менее важным является тот факт, что у ГКС существует огромное количество побочных эффектов (медикаментозный синдром Иценко-Кушинга, системный остеопороз, язвенная болезнь, ожирение, дестабилизация артериальной гипертензии, стероидная катаракта, сахарный диабет и другие).
Основной целью лечения является назначение терапии, которое не имеет отсроченных побочных явлений, а также сможет гарантировать стойкий эффект.
Автор: Куттубаева Багдат Кудайбергеновна
ГКП на ПХВ “Ескельдинская ЦРБ”
Врач общей практики
ВА с.Каратальск