Суханова О.М., Байтенова Г.У., Дуйсенбекова А.С.
Медсестры ГКП на ПХВ «Областная больница»
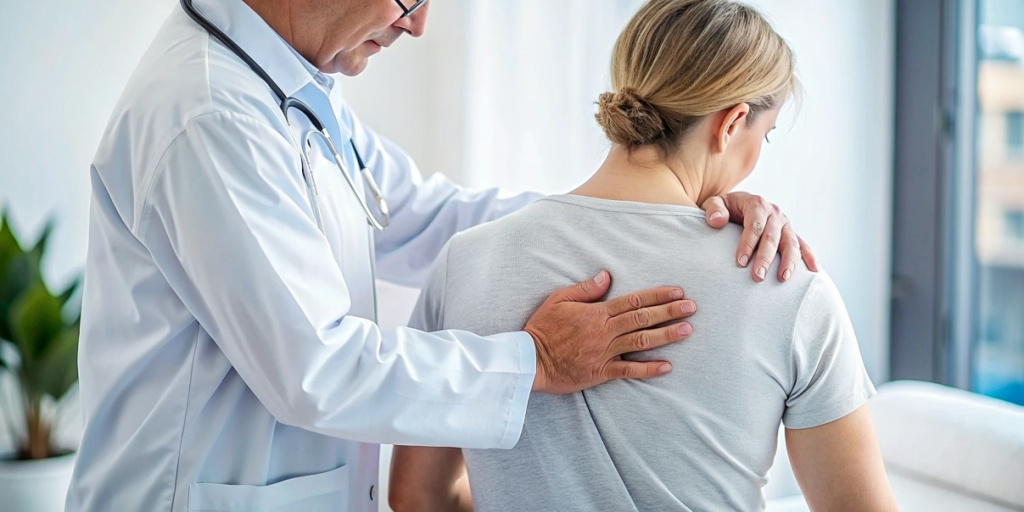
Пролежни — это локализованное поражение кожи и подкожных тканей, обычно образующееся над костными выступами, как результат давления или давления сопровождающегося трением. Очевидно, что основные звенья патогенеза пролежней – компрессия кожи, подлежащих жировых и мышечных прослоек, нарушения микроциркуляции, трофики и чувствительности тканей, обусловливают высокие эпидемиологические показатели у маломобильных категорий населения. Очевидно, что основные звенья патогенеза пролежней – компрессия кожи, подлежащих жировых и мышечных прослоек, нарушения микроциркуляции, трофики и чувствительности тканей, обусловливают высокие эпидемиологические показатели у маломобильных категорий населения. Достаточно большое количество исследований посвящено диагностике, оценке факторов риска, вмешательствам по профилактике и лечению пролежней среди лиц пожилого и старческого возраста, пациентов с повреждением спинного мозга и лиц, получающих медицинскую помощь в условиях отделений интенсивной терапии. Популяция в группе риска пролежней включает в себя пациентов с травмами спинного мозга и иммобилизованных или ограниченных в движении пациентов, как острая или хронические состояния которые могут ограничивать движение и иннервацию. Крайне важно, проведение первичной и последовательной всесторонней оценки совместно с лицом, осуществляющим уход за пациентом с пролежнями, в целях определения возможности лечения, выявления внутренних и внешних факторов риска, которые могут способствовать прогрессированию пролежней и препятствовать заживлению пораженной поверхности. Необходимо помнить, что наиболее важным внутренним фактором риска развития пролежней является неподвижность, в то время как наиболее важный внешний фактор риска — это травма, полученная в результате трения. Неподвижность и/или ограничение движения являются главной причиной развития пролежней, в случае нормальной активности, даже при наличии других факторов риска начало заболевания невозможно.
Риск развития пролежней есть у каждого, но некоторые более подвержены этому процессу, чем другие. Это в особенности справедливо для лиц с нарушениями восприятия от органов чувств, длительной неподвижностью или в преклонном возрасте. Вне зависимости от возраста, если кто-либо со слабой кожей остаётся в одном положении слишком долго, не перемещая свой вес, он подвержен риску развития пролежня. Наиболее обычными местами для появления пролежней расположены над костными выступами, такими как на ягодицах (крестец/седалищная кость), пятках, бёдрах (вертел бедренной кости), локтях, лодыжках (латеральная и медиальная лодыжки), спине, плечах, затылке (затылочный бугор) и ушах. Пациента, который прикован к постели или неподвижен из-за паралича, или у которого диабет, сосудистые заболевания (проблемы кровообращения), недержание или умственная неполноценность, следует часто проверять на пролежни. Особое внимание должно быть обращено на области над костными выступами, где часто образуются пролежни. Следует искать области покраснения, которые не белеют при нажатии, или пурпурные/тёмно-бордовые участки не повреждённой кожи. А также следует искать волдыри, язвы или другие открытые участки. Предпринимаемые меры: Установить расписание регулярной смены положения и переворачивания для лежачих и сидячих пациентов. Использовать в кроватях и креслах поддерживающие поверхности. Положения тела с подушками или клиньями между костными выступами. Смещать пятки за пределы кровати. Осторожно очищать кожу с помощью рН-сбалансированного, очистителя кожи каждый раз при загрязнении. Наносить защитную гидроизолирующую мазь на поражённый участок. Предлагать разнообразные активные или пассивные двигательные упражнения. Использовать подъёмные простыни или подъёмное оборудование для перемещения или переноса пациента. Поддерживать изголовье кровати под углом 30 градусов или ниже, если это совместимо с медицинскими показаниями для пациента. Обратитесь к диетологу для оценки питания и мер воздействия.
Стратегии лечения пролежней следует адаптировать с учетом отношения человека, его убеждений, культуры, жизненных потребностей и личных предпочтений. План ухода разрабатывается совместно с пациентом и профессиональной командой после завершения первоначальной оценки, при этом его следует обновлять всякий раз, когда происходит изменение состояния здоровья человека, или когда не отмечается положительная динамика лечения.